¿Cuál es la diferencia entre la prueba 'oficial' y la prueba 'rápida' para COVID-19?
- kacevedow
- 10 abr 2020
- 4 Min. de lectura
Como cualquier otra enfermedad infecciosa, el diagnóstico de COVID-19 puede basarse en la detección del agente que lo causa (en este caso, el virus SARS Cov-2), la medición de anticuerpos en la sangre, o la identificación de los síntomas clínicos típicos en el paciente. Sin embargo, al tratarse de una epidemia global (pandemia) ocasionada por un virus 'nuevo' (conocido como emergente), y al ocasionar síntomas que no son específicos, sino parecidos a los que ocasionan otros virus, es necesario tener la certeza de que se está identificando al virus.
La Organización Mundial de la Salud (OMS) declaró a inicios de año cuáles eran las pruebas oficiales para la detección de COVID-19, y cada país determinó, de esta lista, cuál(es) prueba(s) quería adquirir para sus ciudadanos. Todas las pruebas de esta lista se basan en la detección molecular de SARS CoV-2 en exudado nasal o faríngeo.

¿Por qué hacen una 'detección molecular' en vez de aislar al virus?
A diferencia de la mayoría de las bacterias que ocasionan enfermedades en el humano, el poder cultivar y aislar a un virus es complicado y muchas veces no se puede realizar. Esto es porque un virus es un parásito intracelular obligado, y además, es específico a ciertos tipos de células. Para el virus SARS CoV-2, es indispensable contar con células epiteliales (la capa de células que recubre los tejidos por dentro) del tracto respiratorio o intestinal, y menos común células nerviosas, y además, las células deben de tener en su superficie a la proteína específica (receptor) que utiliza el virus para entrar. Si bien, hacer cultivos celulares de células epiteliales es frecuente, es caro, tardado y poco práctico para que este sea el método de cultivo, además de que representaría un riesgo muy grande tener laboratorios en cada país donde se estén haciendo miles y miles de copias de un virus como este - ¡el riesgo de bioseguridad sería muy alto!
Por eso, para detectar infecciones virales (y varias infecciones bacterianas), desde hace al menos 30 años se utiliza una técnica llamada PCR. La PCR significa Reacción en Cadena de la Polimerasa, y lo que hace es permitir hacer (con el uso de una enzima específica y un equipo llamado termociclador) muchísimas copias de una parte específica del genoma del virus. El acumular tantas copias y marcarlas con una molécula fluorescente hace posible el visualizarlas en un gel. Si estaba presente esa secuencia, se observa como una banda. De esta manera, se puede identificar la presencia del virus, sin tener que aislarlo. En la imagen de abajo se muestra cómo se vería la presencia del fragmento específico que fue amplificado en las muestras.
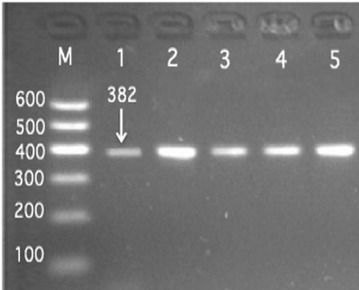
La prueba oficial para la detección de SARS CoV-2 se basa en una RT-PCR cuantitativa. Esto quiere decir que, al ser un virus con un genoma de ARN, es necesario cambiarlo (se le conoce como retrotranscribirlo, de ahí la 'RT') a ADN primero. Una vez convertido en ADN se hace la PCR, pero en vez de visualizar la presencia o ausencia de una banda, se cuantifica la cantidad de virus presentes en esa muestra.
¿Es específica la prueba de PCR para detectar a SARS CoV-2?
Si se diseña bien la prueba, sí. Para esto se necesita conocer el genoma del virus, y elegir amplificar una región de ese genoma que ningún otro organismo comparta.
¿Qué tan probable es que la prueba detecte falsos positivos y falsos negativos?
De acuerdo al protocolo de la OMS, es poco probable que detecte falsos positivos. Falsos negativos también son poco probables, ya que tiene un límite de detección muy bajo, pudiendo detectar desde 6 copias del genoma del virus en una muestra, ¡y normalmente la gente infectada tiene muchas más copias! Lo que debe tomarse en cuenta es que si una persona acaba de ser expuesta al virus, en los primeros cinco días es muy poco probable que se pudiera detectar al virus, ya que aún no ha comenzado la infección en las células.
¿Y la prueba rápida qué hace?
La prueba rápida se basa en la detección de anticuerpos contra el SARS CoV-2 en la sangre. Su funcionamiento es semejante a las pruebas de embarazo comerciales, o a la prueba rápida contra VIH. La presencia de anticuerpos contra SARS CoV-2 en la sangre de una persona puede significar una de tres cosas:
1) La persona está enferma y ha respondido su cuerpo generando anticuerpos.
2) La persona se infectó, nunca enfermó (es decir, no mostró síntomas), pero su sistema inmune respondió adecuadamente generando anticuerpos.
3) La persona se infectó, se enfermó y ya se recuperó, y siguen circulando en la sangre esos anticuerpos generados en respuesta a la infección.
Las pruebas rápidas no permiten diferenciar entre los tres escenarios. Sin embargo, actualmente se están creando otras pruebas que buscan detectar diferentes tipos de anticuerpos para identificar entre los tres escenarios.
¿Qué significaría tener anticuerpos contra SARS CoV-2?
Significaría que tu cuerpo ya se enfrentó al virus, lo detectó y (en el escenario 2 y 3) ya se está inmune contra él. No sabemos cuánto tiempo dura la inmunidad contra SARS CoV-2, pero contra SARS CoV-1 hay estudios que indican que dura un poco menos de tres años, y no hay motivo para suponer que fuera diferente la inmunidad contra SARS CoV-2. Por lo tanto, aquella persona que tuviera anticuerpos sería inmune al virus, y ya no sería un vehículo de contagio para otros, ni podría volverse a contagiar. Esto significa que podría salir, trabajar, etc.
En un siguiente post explicaré la prueba de tamizaje molecular que hemos implementado en Querétaro, su diferencia con la prueba diagnóstica oficial, y su relevancia para nuestra población.




Comentarios